Vicente Soriano, UNIR – Universidad Internacional de La Rioja
Los primeros 6 meses de pandemia de COVID-19 han acumulado cerca de 5,5 millones de casos confirmados y cerca de 350.000 fallecimientos en el mundo.
España ha sido uno de los países más castigados por la primera ola del tsunami. Más de dos meses después de declararse el estado de alerta (14 de marzo) y ordenarse el confinamiento, se han confirmado cerca de 300.000 casos y 29.000 muertos. Siendo cifras elevadas, son una infraestimación del número real, ya que no se han realizado pruebas diagnósticas en muchos casos sospechosos.
Dado que las medidas de prevención han incluido la suspensión de la mayoría de trabajos y actividades comerciales, la urgencia económica por volver a la normalidad es cada vez más acuciante para muchas familias y gobiernos.

¿Puede haber personas inmunes?
En esta situación es imperativo conocer cuánta gente se ha infectado. Y, sobre todo, saber si eso les confiere inmunidad protectora. ¿Pero qué sabemos al respecto?
Los tests de anticuerpos permiten conocer quién se ha infectado y quién no. Son diferentes de las pruebas de PCR, que diagnostican casos activos, esto es, personas que en ese momento replican el virus y son contagiosas. Generalmente ese periodo no va más más allá de 10 días. Se conoce como ‘3+7 rule‘, es decir, contagiosidad 3 días antes de los síntomas y 7 días después del inicio. En ese periodo los infectados pueden transmitir el virus a otros. Una vez curados, casi todos los pacientes desarrollan anticuerpos.
La experiencia con otros coronavirus humanos es que los seropositivos están protegidos, al menos por un tiempo (2-3 años), y ya no contagian a nadie. Para confirmar si eso mismo sucede con el SARS-CoV-2, un estudio recién publicado en la revista Science ha examinado el grado de protección frente al nuevo coronavirus en macacos. Y hay buenas noticias: concluye que la infección inicial elicita anticuerpos que son neutralizantes y protegen de una segunda exposición al virus.
Por tanto, no hay que temer reinfecciones y hay esperanza razonable para una vacuna inmunoprotectora.
Frecuencia de anticuerpos en la población
Los resultados de los primeros estudios de anticuerpos arrojan resultados dispares en diferentes lugares del mundo. En el estado de Nueva York, donde la pandemia ha sido intensa, un estudio de más de 3.000 ciudadanos ha registrado tasas de anticuerpos del 14% en la población, siendo hasta del 21% en Manhattan y aún mayor en el Bronx.
También disponemos de datos de California, en la otra costa de Estados Unidos: la tasa de anticuerpos en Los Ángeles fue del 4,6%.
En Europa, la estimación de personas infectadas se ha realizado de modos distintos. En Francia se han comunicado tasas de infección del 4,4%, aunque en París ascienden al 10%. En España, el gobierno ha dado a conocer los resultados preliminares del estudio ENE-COVID-19, que ha examinado la presencia de anticuerpos en más de 60.000 personas distribuidas por todo el país. La prevalencia global ha sido del 5%, aunque en grandes ciudades como Madrid supera el 11%.
Aunque los datos de seroprevalencia para el nuevo coronavirus muestran variaciones significativas de un lugar a otro, incluso dentro de un mismo país, podemos concluir que la mayoría de la población aún no se ha infectado. Dicho de otro modo, es susceptible de enfermar si se expone al coronavirus.
Desescalar de forma inteligente
COVID-19 es ante todo una crisis sanitaria. Por supuesto que habrá consecuencias económicas y sociales, pero no se trata de escoger entre prolongar el confinamiento para salvar más vidas o retomar la normalidad para salvar la economía. Después de todo no hay que olvidar que pobreza y mortalidad también van unidas.
Hay que recuperar la actividad y, a la vez, proteger a los más vulnerables. Recordemos que las víctimas mortales de COVID-19 han sido en más del 75% de los casos personas de más de 75 años, muchos de ellos en residencias geriátricas. Para el resto de la población, la mortalidad por COVID-19 es inferior al 0,5%.
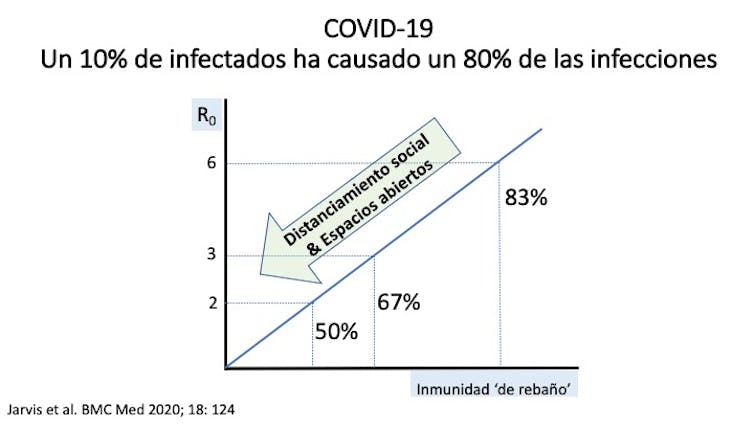
Aunque hace falta volver al trabajo cuanto antes, debemos hacerlo con nuevas costumbres. Recordemos que el tamaño del inóculo viral es probablemente el principal determinante de infectividad y, en gran medida, también de gravedad de COVID-19. Parece que hasta un 80% de infecciones han sido producidas por solo un 10% de infectados. Si hay distanciamiento social y actividades en espacios abiertos, las tasas de transmisión (R0) caerán por debajo de 2, de modo que bastará una inmunidad de grupo (’de rebaño‘) por debajo del 50% para controlar la epidemia.
Aislamiento rápido de los nuevos diagnósticos
Un grupo de expertos alemanes concluyó hace unos días que una estrategia de “contención adaptativa” puede ser la mejor forma de afrontar el futuro inmediato. Señalaron tres prioridades:
- Consolidar las medidas higiénicas;
- Expandir los test diagnósticos;
- Aislar pronto a los infectados y poner en cuarentena a los contactos.
Existe una traducción del documento del alemán al español.
Dado que el nuevo coronavirus se replica en la cavidad oral y hay altas concentraciones de virus y anticuerpos (IgG e IgA) en la saliva, parece prioritario desarrollar pruebas diagnósticas en la saliva. Deben ser test rápidos, que proporcionen resultados en 10-15 minutos y se puedan repetir periódicamente, sobre todo si ha habido exposición de riesgo o aparecen síntomas sospechosos.
Por último, esos test deberían ser baratos y ponerse a la venta en farmacias, como los de embarazo o los del VIH.
Vicente Soriano, Facultad de Ciencias de la Salud & Centro Médico, UNIR – Universidad Internacional de La Rioja
Este artículo fue publicado originalmente en The Conversation. Lea el original.
Lea también:








